Hier ein kurzer Steckbrief der Masern-Erkrankung
- Masernvirus
- Eine Untersuchung aus dem Jahr 2014 zeigt, dass es genetische Varianten des Masern-Wildvirus gibt, die durch nach der Impfung oder der Erkrankung gebildeten Antikörper nicht vollständig eliminiert werden. Besonders häufig fanden sich diese Mutationen in Fällen von SSPE (s.u.), so dass hier vielleicht ein Erklärungsansatz für diese Komplikation gefunden werden könnte (Kweder 2014).
- Tröpfcheninfektion, hochkontagiös („fliegende Infektion“)
-
Kontagionsindex > 90% (d. h. > 90% der nichtimmunen Personen mit Masernkontakt erkranken).
-
Kinder, die mindestens 3 Monate gestillt werden, haben ein geringeres Risiko, an Masern zu erkranken, wobei der Schutzeffekt nicht mit einem Impfschutz vergleichbar ist (Silfverdal 2008).
-
Typische Erkrankung des Kleinkindes; in Ländern mit hoher Durchimpfung kommt es zu einer Verschiebung zu Säuglingen auf der einen und Jugendlichen und Erwachsenen auf der anderen Seite (WHO 2017, Matysiak-Klose 2013, RKI 2010) (Impfversager und Nichtgeimpfte), die ein deutlich höheres Komplikationsrisiko haben als Kleinkinder (Schaad 1997).
-
In Deutschland waren 2014 über 60 Prozent der Erkrankten Jugendliche oder Erwachsene (RKI 2015).
-
In Deutschland hat sich der Anteil der Masernfälle, die stationär behandelt werden müssen zwischen 2001 und 2012 fast verdreifacht (von 9% auf 25%) - dies wird unter anderem mit dieser "Rechtsverschiebung" in das Erkrankungsalter erklärt (Matysiak-Klose 2013).
-
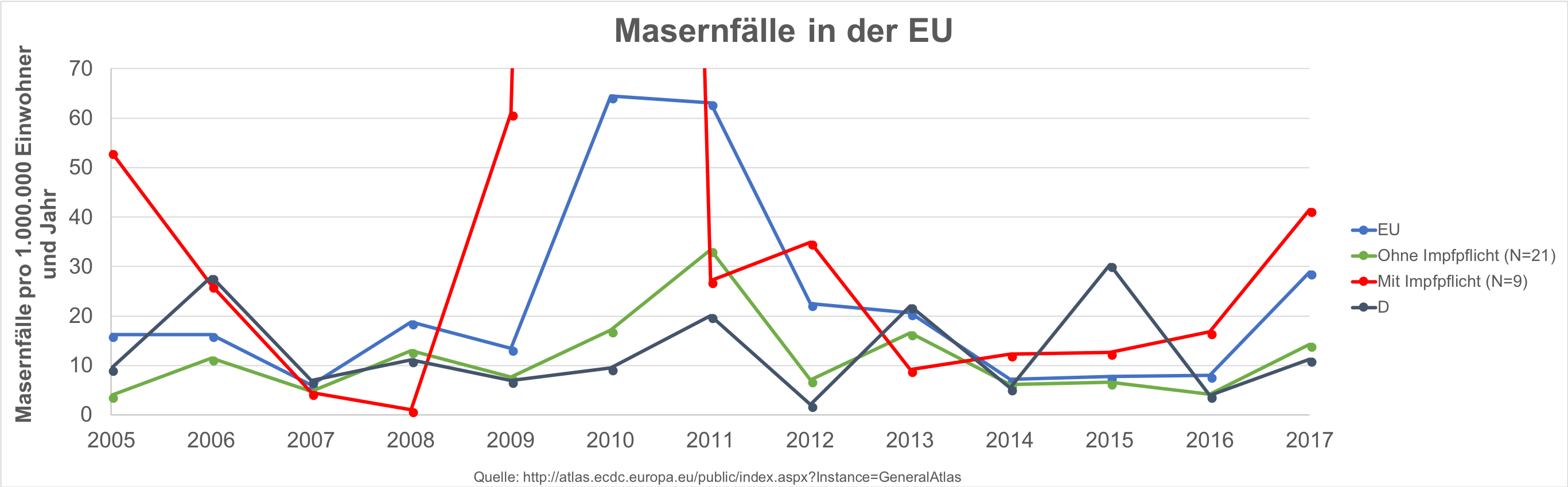
Eine aktuelle Übersicht über die in Europa gemeldeten Masernfälle sehen Sie hier
-
-
Inkubationszeit 9 - 12 Tage, bis zum Exanthem 12 - 15 Tage
-
Zweigipfliger Verlauf:
-
Prodromalstadium (unspezifisches Vorstadium) Tag 9 - 12 mit Fieber, Husten, Schnupfen, Bindehautentzündung, Koplik-Flecken der Mundschleimhaut. Absinken des Fiebers.
-
Exanthemstadium mit erneutem Fieberanstieg, Exanthem, schlechten Allgemeinzustand. Rückbildung des Exanthems nach ca. 3 Tagen, entfiebern der Kinder. Rekonvaleszenz.
-
-
Infektiosität ab Prodromalstadium bis etwa 4 Tage nach Exanthemausbruch.
-
Ein zunehmendes Problem gerade auch im Zusammenhang mit der geplanten Ausrottung der Masern sind untypische Verläufe mit nicht klassischer Symptomatik - diese gibt es vor allem auch (aber nicht nur) unter Geimpften (Grammens 2017).
-
Dies ist auch in Deutschland zu beobachten - im Jahr 2016 entsprachen 10% der gemeldeten (!) Fälle nicht der Referenzdefinition, verliefen also untypisch. Das RKI schreibt hierzu: "Auffällig ist der steigende Anteil der Fälle mit nicht erfülltem klinischen Bild. Der Anstieg ist möglicherweise auch auf Masernerkrankungen bei bereits Geimpften mit einem Impfversagen, jedoch abgeschwächter Symptomatik zurückzuführen." (RKI 2017).
-
Völlig offen ist dabei, wieviele untypische Fälle tatsächlich auftraten, denn gemeldet werden nur diejenigen, bei denen zumindest der Verdacht auf einen (wenn auch untypischen) Masernfall vorlag.
-
Das Risiko schwerwiegender Komplikationen ist bei Kindern unter 5 Jahren und Erwachsenen über 20 (Matysiak-Klose 2013) bzw. 30 (WHO 2017) Jahren am höchsten (WHO 2017, RKI 2015, Matysiak-Klose 2013, Edmunds 2009, Perry 2004).
-
Mittelohrentzündung, Lungenentzündung (viral/bakteriell)
- Enzephalitis/Hirnentzündung: Literaturübersichten gehen von einer Häufigkeit von ca. 1 : 15.000 Fälle bei jüngeren Kindern und ungefähr 1 : 1000 Fälle bei Erwachsenen aus (davon 60% Heilung, 25% Dauerschäden, 15% Letalität) (Schaad 1997). Aufgrund der nicht einheitlichen Kriterien für die Diagnose einer Enzephalitis ist eine realistische Einschätzung des Risikos bei dieser oft schwer zu diagnostizierenden Erkrankung schwierig.
-
SSPE (Subakut sklerosierende Panenzephalitis – schleichende Hirnentzündung) – diese sehr seltene Komplikation einer schleichend verlaufenden, immer tödlichen Hirnerkrankung ist in ihrer tatsächlichen Häufigkeit unbekannt. RKI und WHO schätzen eine Häufigkeit von 1 bis 10 auf 10.000 bis 100.000 Erkrankte (WHO 2017, RKI 2010), andere Schätzungen gehen von 40 bis 100 Fällen pro 100.000 Masernkranken aus (Campbell 2004); da die SSPE aber erst Jahre (bis zu 25 Jahren) nach der Maserninfektion auftritt sind diese Angaben unsicher (wie ja auch schon der Zahlenkorridor zeigt, den WHO und RKI aufführen. Eine Untersuchung der Universität Würzburg aus dem Jahr 2013 (Schönberger 2013) kommt hier zu sehr beunruhigenden Ergebnissen: ausgehend von den deutschen SSPE-Fällen der Jahre 2003 bis 2009 errechnet diese Studie ein Risiko für SSPE bei Masern innerhalb der ersten fünf Lebensjahre von 1:1700 bis 1:3300 - dies wäre eine völlig andere Dimension als die bisher angenommenen Risikogrößen und ein klares Argument für eine frühe Masernimpfung zu Beginn des zweiten Lebensjahres - allerdings beruhen diese Zahlen nach der Einschätzung des industrieunabhängigen arznei-telegramm "auf mehreren Schätzungen, die miteinander verknüpft werden, und ist daher unseres Erachtens weniger zuverlässig" (at 2013). Einer britischen Untersuchung zufolge scheint das SSPE-Risiko umso höher zu sein, je jünger die betroffenen Masernkranken sind, das höchste Risiko scheint bei einer Masernerkrankung im ersten Lebensjahr zu bestehen (Miller 2004).
-
Dies wäre auch eine mögliche Erklärung dafür, dass in Deutschland in den letzten Jahren mehr SSPE-Fälle als früher beobachtet werden: da als unmittelbare Folge der Masernimpfpolitik zunehmend mehr junge Mütter nicht mehr selbst Masern durchlebten, sondern nurmehr geimpft sind, geben diese an ihre Neugeborenen einen wesentliche schlechteren Nestschutz gegen Masern weiter: (WHO 2017, RKI 2015, Leuridan 2010, Muller 2001). Zusätzlich fehlt sowohl den im Kindesalter Erkrankten als auch den Geimpften die natürliche "Auffrischung" ihrer Immunität durch Kontakt mit Wildmasern (Matysiak-Klose 2013). Die daraus resultierende höhere Empfänglichkeit von Säuglingen gegen Masern wäre mithin eine unmittelbare Folge der Impfstrategie zur "Ausrottung" der Erkrankung.
-
Bei Erkrankungen Schwangerer (die Impfung verschiebt das Erkrankungsalter epidemiologisch ja hin zu Erwachsenen) hat das Kind einigen Untersuchungen zufolge ein erhöhtes Risiko, an M. Crohn (Chronisch entzündliche Darmerkrankung) zu erkranken (Ekbom 1996).
-
Das RKI ging bis vor einigen Jahren in seinen Merkblättern von einer Sterblichkeit bei Masern von 1 : 10.000 bis 1 : 20.000 Fälle aus (RKI 2010), mittlerweile nennt die aktualisierte Version des Merkblatts eine Sterblichkeit von 1 : 1000 (RKI 2015). Die WHO schreibt zur Sterblichkeit von Masern: "In developed countries death due to measles is rare and the case-fatality rate is usually 0.01–0.1%." (WHO 2017) - dies entspräche einer Sterblichkeit von 1 : 1000 bis 1 : 10.000.
-
Die (grundsätzlich problematische) Grundannahme dieser "Berechnungen" ist jedoch, dass eine hundertprozentige Erfassung der Masernfälle gewährleistet sei. Das RKI selbst weist jedoch in seinem bereits zitierten Merkblatt darauf hin, dass Masern mit anderen, nicht meldepflichtigen Erkrankungen wie Scharlach oder Ringelröteln verwechselt werden können. Nach einem Bericht der "Nationalen Verfizierungskommission Masern/Röteln beim RKI" gehen diese Fachleute selber von einer Untererfassung von mehr als 50% aus (NAVKO 2013), d.h. nicht einmal jeder zweite Masernfall würde gemeldet. Andere Untersuchungen deutscher Masernausbrüche gehen außerhalb medienwirksamer Epidemiezeiten von einer Untererfassung der Masernfälle um mindestens den Faktor 3 aus (Mette 2011). Damit ist der Nenner des Bruches "Todesfälle/Erkrankungsfälle" trotz Meldepflicht letztendlich unbekannt und mutmaßlich wesentlich (um mehr als den Faktor 2!) größer als die Zahl der gemeldeten Fälle. Wie man in dieser mathematischen Situation eine vermeintlich präzise Angabe von 1 : 1000 "berechnen" kann, wird wohl das Geheimnis der RKI-Mathematiker bleiben...
-
Eine große Masernepidemie, die 2016/2017 in Rumänien grassierte zeigte einmal mehr, dass viele der Todesfälle Menschen mit schweren Vorerkrankungen betreffen: bei 6124 Masernfällen bis zum 19.05.2017 (CNSCBT 2017a) kam es bis zu diesem Datum zu 26 Todesfällen. Nur 10 der Betroffenen wiesen keine schweren Vorerkrankungen auf - 16 von ihnen litten an ernsthaften Grunderkrankungen wie schweren Herzfehlern, Tuberkulose oder HIV-Infektionen (CNSCBT 2017b). Keiner der Verstorbenen war gegen Masern geimpft.
arznei-telegramm 2013. Jahrgang 44, Nr. 10
Campbell H. Int. J. Epidemol. 2007; 36: 1334-48
CNSCBT 2017a vom 19.05.2017. Abruf 21.05.2017
CNSCBT 2017b vom 19.05.2017. Abruf 21.05.2017
Edmunds WJ. The impact of increasing vaccine coverage on the distribution of disease: measles in the UK. 2009.
Grammens T. Euro Surveill. 2017;22(17):pii=30524. Abruf 30.04.2017
Kweder H. Adv Virol. 2014; 2014: 205617. doi: 10.1155/2014/205617
Leuridan E. BMJ 2010;340:c1626
Marinova L. http://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=19442
Matysiak-Klose D. Bundesgesundheitsbl 2013. 56:1231–1237. DOI 10.1007/s00103-013-1799-x
Mette A. Dtsch Arztebl Int 2011; 108(12): 191-6; DOI: 10.3238/arztebl.2011.0191
Muller CP. 2001. Vaccine. 19(17–19):2258–61
NAVKO. Bericht an die WHO Juni 2014. (Abruf 18.02.2015)
Perry RT. J Infect Dis. 2004 May 1;189 Suppl 1:S4-16., Tabelle der Komplikationen hier.
RKI. Ratgeber für Ärzte - Masern - Stand 2010 ; Alternativ unter archiv.org (Abruf 25.03.2015)
RKI. Ratgeber für Ärzte - Masern - Stand 2014 (Abruf 18.02.2015)
RKI. EpiBull 10/2015. Abruf 22.06.2015
RKI. Infektionsepidemiologisches Jahrbuch 2016. Berlin 2017.
Schaad UB. Pädiatrische Infektiologie. München 1997.
Schönberger K. PLoS ONE 8(7): e68909. doi:10.1371/journal.pone.0068909
Silfverdal S. Acta Paediatr. 2008 Dec 24. (Abruf 24.06.2015)
WHO. WER No 17, 2017, 92, 205–228. 28.04.2017
